En México hay 363 mil 307 personas que se han recuperado de covid-19, y representan 68 por ciento de los casos confirmados desde el inicio de la pandemia; otro 21.2 por ciento sigue luchando con la enfermedad y 10.8 no logró sobrevivir. Este es el testimonio del periodista Carlos Marí, quien sufrió hipoxia y fue hospitalizado en Tabasco
Texto: Carlos Marí
Fotos; Cortesía
VILLAHERMOSA, TABASCO.- Nunca había sentido, y sobre todo, entendido, lo vital que es la respiración hasta ahora, que padecí covid-19, que la infección me invadió los pulmones sin haber sufrido disnea o dificultad para respirar, y que pudo haber tenido un desenlace fatal en menos tiempo que cuando tuve cáncer.
Confieso la confusión que viví, como miles de mexicanos, al no saber al principio si realmente estaban enfermo de covid. ¿Qué decisión tomar? ¿Cómo saber en qué momento debo ir al hospital o si la puedo librar en casa? Aunque presumo ser avispado, me invadió la incertidumbre. Pero también sostengo que los viví con fe.
Estuve internado en el Hospital de Alta Especialidad “Juan Graham” de la Secretaría de Salud del Estado, donde mi sentido periodístico me llevó a no sólo vivir la enfermedad, sino a documentar el tratamiento, medicamentos y la atención del personal médico y de enfermeras (os), a quienes por su equipo de protección no se les puede ver más que los ojos y su voz se escucha distorsionada. Ni siquiera es posible conocer el tamaño real de su cuerpo.
El saldo hasta ahora de estos días de vicisitudes: Dos semanas de incertidumbre con la enfermedad, recuperación en sólo tres noches de hospitalización y dos semanas más en casa.
En años atrás (2009), mis pulmones ya habían registrados dos “avisos” de dificultad para respirar. Entonces reaccionaba y tomaba decisiones, pero no entendía lo vital de respirar.
La primera vez fue cuando, por fumar diariamente media cajetilla de cigarros, se me desató una “falta de aireación” en mi oficinita que me paralizó, primero, el brazo derecho, y enseguida la mitad del cuerpo, para caer al piso. Con la ayuda de un amigo que estaba en un despacho aledaño libré lo que pudo haber sido un paro cardiaco o una embolia.
Unos meses después, en mi intento por dejar el tabaquismo, retomé clases de yoga y empecé las de natación, pero fue en la alberca donde me tocó detenerme y dejar pasar a los compañeros con los que nadaba de un lado a otro, para tratar de recuperar la respiración. A partir de entonces dejé los “pitillos” que me echaba desde hacía 25 años; no hubo mejor terapia.
Ahora, con covid no hubo parálisis de brazo ni momento alguno en el que sintiera que me ahogara, pero el daño avanzaba en lo profundo de mis pulmones y el riesgo crecía en silencio. Era lo que ahora médicos especialistas pueden advertir como “hipoxia silenciosa” o “hipoxemia”.
La hipoxia
“La hipoxemia (hipoxiahipóxica) se define como la disminución de la presión arterial de oxígeno y de la saturación de la hemoglobina en sangre arterial (<93%). La hipoxia se define como la disminución de la disponibilidad de oxígeno en los tejidos”. Fue lo que describió el IMSS, desde el 24 de abril pasado, en el “Material de apoyo para equipos de respuesta a COVID”, un documento de 47 hojas que contiene, desde los lineamientos generales de atención hasta el tratamiento farmacológico.
Para finales de julio, cuando me contagié, ya especialistas de la universidad King’s College London, del Reino Unido, habían publicado que la sintomatología de covid-19 tenía una variedad más amplia de lo que se pensaba al principio y que podía ser detectada por seis grupos de síntomas y no nada más por la fiebre o la tos seca y dolor de garganta, que consideraba la Organización Mundial de la Salud.
Para entonces, investigadores también habían rebautizado el término de hipoxia por el de “neumonía silenciosa”, “hipoxia silenciosa” o “feliz”, a raíz de una sintomatología cada de más recurrente en pacientes con covid-19.
¿Por qué silenciosa? Porque, a diferencia de otras enfermedades, cuando el virus SARS-COV-2 ya está en los pulmones, poco a poco va contrarrestando la oxigenación en la sangre. Esto ocurre a partir de trombos que complican la circulación arterial, que a su vez obstruye el flujo sanguíneo a los alveolos, y de ahí, sobreviene una baja de oxigenación, tanto al cerebro como a otros órganos, por lo que la complicación de salud es más abrupta hacia una neumonía avanzada, sin que necesariamente en su evolución se tenga problemas previos de respiración o fiebre.
Eso no lo sabía hasta ahora que estoy en recuperación en casa. Por testimonios de amistades, sabía bien que existía la posibilidad de que el SARS-COV-2 podía estar presente con solo ronquera y cansancio. Por eso, cuando tenía ya dos semanas con afonía, le hice caso a una amiga que me advirtió: “¡Ve de una vez a que te chequen, ahora que todavía puedes caminar!”.
“¡No seas así conmigo!”, le reclamé. Ella me dijo que era en serio, que si la enfermedad avanza, llega el momento que uno ya no puede ni pararse y es muy doloroso ponerse una prenda de vestir.
Así, a partir de sus consejos, llegué pasadas las 9 de la noche al módulo del Instituto de Seguridad Social del Estado de Tabasco (ISSET). Entre los pacientes que esperaban ser atendidos, era quizá el que se sentía más sano y optimista. Mi intención era que me hicieran la prueba PCR para confirmar si estaba enfermo y así, tener la confianza de que estaba actuando a tiempo.
Pero, por haber registrado una oxigenación de 97 por ciento, no tener fiebre y contar con una presión arterial de 120/80, el médico que me atendió concluyó en cuestión de minutos: “Sus signos vitales están bien, no se le va a hacer la prueba, le voy a tratar como faringitis… No le voy a revisar la garganta, porque se puede contaminar si no está enfermo de covid o contagiar a otros, si usted lo está”.
Enseguida, el médico, que estaba forrado con su equipo de protección personal, me entregó, en una bolsa de plástico junto con la receta: Hidroxicloroquina, Azitromicina, Benzonatato y Paracetamol.
Partí satisfecho, porque sabía que esa dosificación era prácticamente la que se le recetaba a un enfermo de coronavirus, por lo que reflexioné: “Si es covid, ya tengo un tratamiento”.
Hasta ahora, en agosto, supe que la Hidroxicloroquina fue prohibida por la FDA en los Estados Unidos desde el 15 de junio, y que la Secretaría de Salud federal ha dicho que no se recomienda su uso, aunque en instituciones (como el IMSS) la recetan a pacientes de covid.
Tres semanas después de esos primeros síntomas, entendí que desde esos días ya tenía el SARS-COV-2, en mi garganta.
Segundo chequeo
En la medida que avanzaba en la dosificación, sobrevinieron otros síntomas, como el cansancio por la mañana, aunque me esforzaba por continuar mi rutina de ir a caminar al parque temprano y tomar clases de yoga tres veces por semana.
De manera inusual, caí de sueño la tarde del sábado y el domingo, cuando además padecí una fiebre que ni con Paracetamol ni con paños de agua fría pude contrarrestar. Me repuse el lunes y martes, y todavía fui a mi caminata, pero por el cansancio repentino tomé la decisión de contar con una segunda opinión médica., Busqué una cita con la doctora Guadalupe Calderón, a quien dos amistades me habían recomendado.
Ella respondió enseguida a mi mensaje de texto. La consulta fue vía telefónica y por lo que le conté, advirtió: “Es muy posible que tenga un cuadro de covid, pero vamos a intentar que lleve tratamiento en casa”.
Me encomendó realizarme un análisis de sangre bastante amplio: química sanguínea, función del hígado, velocidad de sedimentación globular, proteína C reactiva, TP, TPT, Ferritinina, dímero C, procalcitonina, fibrógeno, interleucina 6. Además, una tomografía simple de tórax.
Y sobrevino una nueva receta: Azitromicina, Oseltamivir, Vantal burofaríngeo.
Ahora sí me preocupé. “Si hay que sacar cita para los análisis de laboratorio y tomografía, en lugares distintos, me voy a llevar varios días”, pensé.
La amiga que me aconsejó ir al consultorio unos días antes ya tenía lista la otra recomendación: “Ve mejor al Hospital Juan Graham, ahí te hacen todos esos análisis”.
Le pedí a mi hermana Gabriela que me llevara al hospital, y aunque sabía que podría significar internarme, iba bastante tranquilo y no le adelanté a ella esa posibilidad.
A las 19:30 horas estaba afuera del hospital y casualmente era el único a la espera, por lo que en menos de tres minutos el guardia me condujo al consultorio. Nuevamente tenía saturación de oxígeno en 95, pero al advertirle al doctor que tenía ya tres semanas con afonía y tos, y en los últimos días agotamiento, dijo que el siguiente paso sería la tomografía. Me preguntó que si el diagnóstico era de neumonía aceptaría internarme y le respondí que sí.
Recordé entonces que la Secretaria de Salud de Tabasco, Silvia Roldán, había dicho en una de sus entrevistas: “Nosotros no nos esperamos a los resultados de la prueba de covid, a los pacientes se les saca una tomografía, y eso nos indica si el paciente se queda en el hospital o no por neumonía”.
Así fue en mi caso.
“Se va a tener que quedar”
Unos 20 minutos después de la tomografía, llegó el médico de Urgencias y me mostró su celular, con la imagen de la placa: “Se va tener que usted que quedar, porque mire como tiene ya secreciones en los pulmones”.
“¿Pero, me van a hacer de todas formas la prueba PCR?”, le pregunté.
“Sí, claro, en un momento, viene una enfermera y le toma la muestra”, aclaró el médico.
Le avisaron a mi hermana y al regresar por mi ropa le advertí: “Se trata de por lo menos una semana y puede ser hasta dos para recuperarse, que es lo, según he leído…”
Era 28 de julio. En esos días, Tabasco aún estaba en los primeros lugares del país en contagios y se habían registrado 43 defunciones… Había 667 camas de hospital ocupadas de 953 disponibles.
Nos encomendamos a Dios.

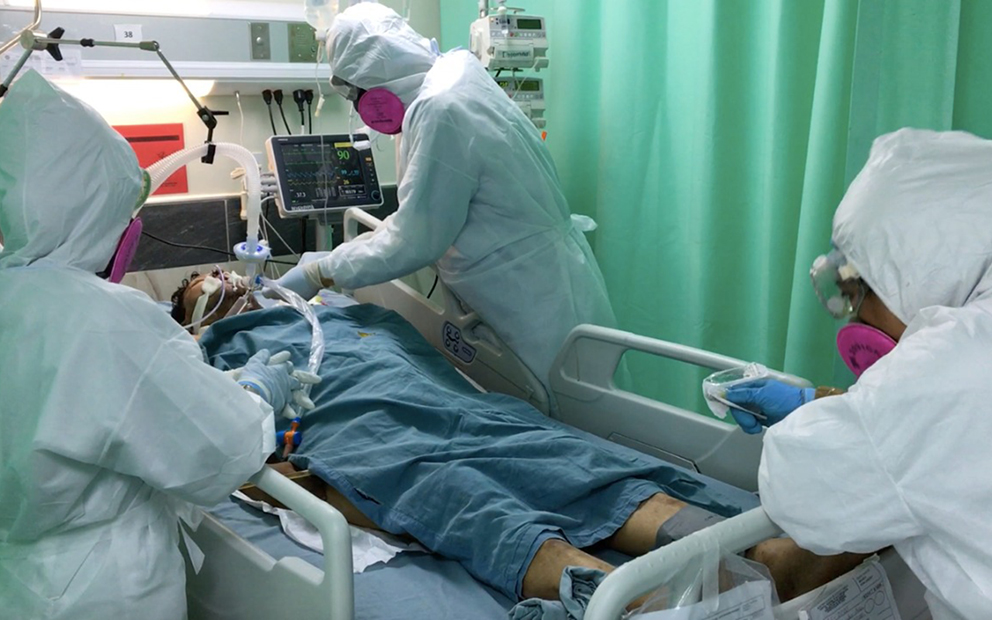
De la frialdad a la calidez
Cualquier enfermo de covid debe permanecer en urgencias al menos un par de horas en lo que se le asigna a uno una cama de hospitalización. En estos espacios abunda la luminosidad y los mensajes del parlante destinados al personal advierten un ambiente difícil de sobrellevar (después de todo, se trata del principal hospital del estado en medio de una pandemia).
“Código beta, código beta, desde este momento, queda suspendido la salida a los pasillos… Si es usted parte del personal, favor de portar su identificación, queremos ser un hospital seguro”,
Los enunciados se repetían en las bocinas al menos cada diez minutos.
Yo estaba consciente que dependería de un personal médico y de enfermeras (os) a quienes, por estar forrados en traje y máscara de protección, muy difícilmente conocería las dimensiones reales de cuerpo, voz y mucho menos sus conductas. Lo holgado de la prenda hace ver a todo este personal con caminar lento y obeso.
Todavía estaba escéptico del comentario que hizo el subsecretario de Salud del gobierno federal, Hugo López-Gatell, tras su visita al estado, cuatro días antes de mi internamiento: “Vimos un equipo altamente profesional, extremadamente comprometido, que tiene perfectamente organizado un sistema de atención de primerísimo nivel de calidad, basado en una organización muy clara”, dijo el subsecretario, sobre el personal de ese nosocomio que cuenta con 12 módulos de 24 camas cada uno.
Esa duda, como mi presunción de frialdad de las enfermeras y médicos forrados, se vino abajo cuando conocí la calidez de atención de todos.
En el segundo día, de ese uniforme que hace al personal médico irreconocible, salió la voz de una enfermera que me identificó: “¡Tú eres Carlos Marí! Soy Elizabeth Ávalos, estudiamos juntos en la Secundaria Federal. Tú estabas en el grupo B y yo en el C. Yo te voy a venir a sacar sangre, los días que estés aquí, así que vas a estar en buenas manos”.
De ella, no me acordaba físicamente, aunque otra compañera me había comentado de un reencuentro en febrero. Pero a pesar de que no reconocía a esta excompañera, luego de más de 40 años de haber salido de la secundaria, me sentí muy afortunado de “estar buenas manos”.
Por la tarde, otra enfermera que me atendía puso música de piano para Norma, una paciente de 38 años de edad que llevaba una semana intubada. Al día siguiente, me sorprendió cuando llegó con el ritmo de la Sonora Margarita y bailó brevemente con otra compañera.
Fueron instantes de alegría que tanto ellas como los pacientes vivimos en el ambiente contaminado de covid. Ellas, entre su pesado y hermético traje, y nosotros, atados a un catéter, seis cables pegados al pecho con los que nos son medidos los signos vitales, así como la manguera de oxígeno a la nariz, prácticamente inmóviles, en la cama.
La enfermera se llamaba Eliana y me confesó que entró al Juan Graham, a partir de los nuevos contratos de personal por la pandemia. También me dijo que, pese a que consentía a los pacientes, procuraba no involucrarse emocionalmente, pues con ya con había sido afectada por un fallecimiento.
Eliana me comentó que ella le gustaba dar un trato digno a los pacientes, porque tiene familiares y, en caso de que alguno se enfermara, le gustaría que también fuera atendido.
“¡Hey! ¿Me puedes consentir con una cancioncita?”, le pregunté.
“¿Cuál quieres? Nada más que bajito el volumen”, concedió.
Quizá fue mi momento de mayor desahogo, pues pedí “Gracias a la vida”, interpretada por la fallecida Mercedes Sosa, con la que me inundaron recuerdos.
Pregunta necia
En el segundo día hospitalizado, intrigado sobre cuál era mi expectativa de mejorar si le echaba ganas, le pregunté a Eliana sobre algo que había leído sobre la inmunidad de cierto tipo de pacientes de covid.
- ¿Es cierto que si tengo sangre O positiva, soy más inmune que otros?
- Dios da conocimientos a los hombres, pero aquí lo más importante es la actitud y tu sistema inmune. La chica que está enfrente, es O positivo, igual que tú… Y mira, está intubada, porque tiene asma.
Se refería Norma, a quien Eliana cuidaba rigurosamente. De plano se instalaba con una silla y una mesita, donde preparaba sus dosis y reportes. En esa paciente, quien por estar enfrente de mi cama era inevitable observar, descubrí el devenir de quienes, a como ella, están intubados.
Estar frente a Norma los cuatro días me ayudó a entender lo que sufren.
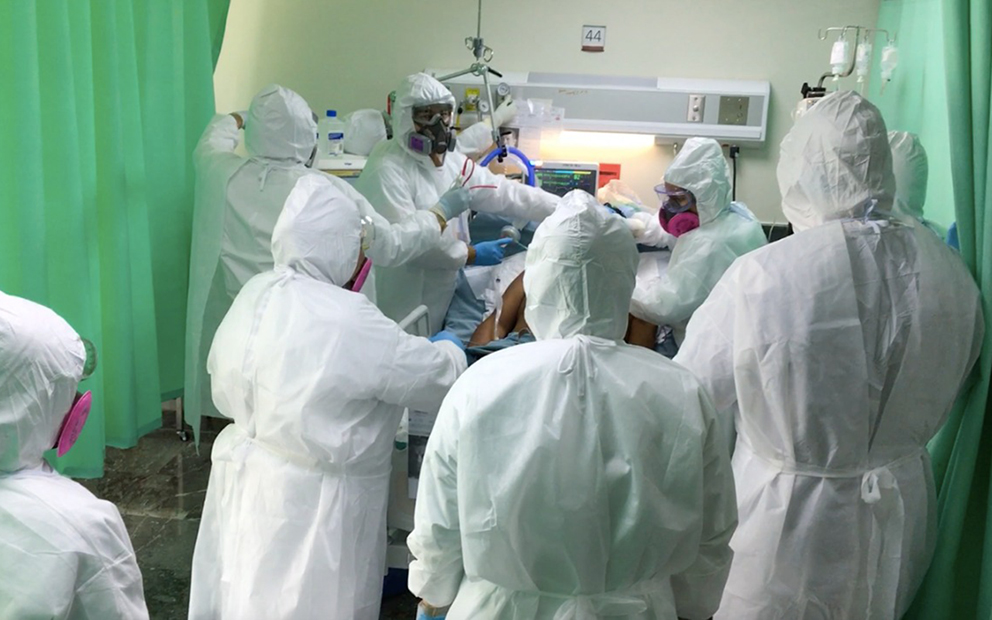
En su caso, la mayor parte del tiempo estaba consciente. Movía los pies de un lado a otro y cuando las enfermeras se daban la tarea de extraerle las secreciones, tenían que suplicarle para que no reaccionara moviendo su quijada: “Norma, tranquila, permítenos ayudarte… Échale ganas, tu familia te espera”.
Cuando se sentía incómoda, movía los pies de un lado a otro para manifestar su desesperación; ni siquiera tenía posibilidad de hacer un sonido gutural. Estaba amarrada con lazos (que en enfermería se llama “sujeción gentil”) y no sólo con el catéter y los demás cables, y aun así, en momentos de mayor aflicción, movía además las piernas y sacudía la sábana.
Al tercer día de mi estadía, Norma registró alta frecuencia cardiaca; no mejora. Al evaluarla, la doctora internista ordenó que fuera colocada en posición “decúbito prono” o boca abajo.
Eliana asumió la tarea de suministrar un sedante más fuerte y le pidió: “Te vamos a relajar, pero te vamos pedir que cooperes”.
Minutos después, llamó a otros compañeros, tres mujeres y dos hombres, para que entre todos pudieran voltearla. La maniobra fue aprovechada para curarle las llagas que tenía entre los glúteos, reacomodar su cabeza en una cómoda y el equipo de signos vitales. Norma pesa unos 95 kilos, pero parecía una muñeca de trapo. Finalmente quedó en “coma inducido”
Alimentación hiper
En el segundo día, protesté con la doctora internista por la comida, no porque tuviera mal sabor el picadillo de carne de res con papa y zanahoria y arroz, sino porque por contar con un solo riñón, mi alimentación es baja en sal y proteínas, pero ella me aclaró: “La dieta que tiene que seguir es hipercalórica e hiperproteínica, y además, el riñón que le queda puede compensar el funcionamiento al 70 por ciento”.
Como sabía que al menos comía menos azúcar, cedí. Mi sorpresa fue que, con esa dieta, los valores observados en los análisis de sangre mejoraron día a día. El nivel de creatinina, con el que vigilo al riñón y que no debe superar 1.7, registró 1.5 el primer día y el ultimo, 1.2. Tenía años que registraba ese nivel óptimo.
Ejercicios de respiración
Como aprendiz de la pandemia, desde que seguramente ya estaba enfermo sin saberlo, había comprado el oxímetro, y según estaba yo bien cuando el instrumento me marcaba 96 por ciento. Me justificaba en mis 54 años de edad.
De hecho, dejé de checarme por más de una semana hasta el día que la doctora Calderón me pidió que le reportara vía telefónica la medición, y la cifra de 93 por ciento fue suficiente para que me advirtiera del “posible cuadro” de covid.
Con ese antecedente, sabía que el hospital tenía que llegar a más de 95, al menos en el oxímetro, que era el segundo valor en importancia entre los valores del monitor de signos vitales. “¿Y cómo mejorarlo?”, me pregunté. “Pues con los ejercicios de respiración con los que empezamos en las clases de yoga?”, me respondí.
Recordando la encomienda de Eliana sobre la actitud, me eché el reto de retomar los ejercicios en la tarde y en la noche. Era, sencillamente, inhalación abdominal tres segundos, otro tanto inflando el pecho y lo mismo, expandiendo aún más los pulmones a la altura de las axilas, que es lo que, en las clases de yoga, en ocasiones hago con apatía.
El resultado: Mis pulmones se limpiaron de flemas. Al tercer día, la internista me dijo: “Ya está usted saturando a 98 por ciento… Inténtele ahora sin oxígeno y si se sienta bien, quédese ya sin el oxígeno artificial”.
Mantuve ese porcentaje y me apliqué aún más con la respiración, observando el monitor para vigilar la saturación de oxígeno e intentar lograr el 99 y lo logré en varias ocasiones.
Momentos después, regresó la doctora y al notar que me mantenía con buena oxigenación, me adelantó: Sí sigue así, mañana viernes le damos de alta o a más tardar el fin de semana”.
Cuando Eliana regresó, me quitó el suero y le puso un tapón al catéter: “Esto es señal de pre-alta”, me entusiasmó.
Compartir el aliento
Al frente de mi cama, además de Norma, tenía a Marco Antonio, quien desde la noche que llegué me compartió su caso: Llevaba diez días interno estable, pero sin mejoría en sus pulmones. Si se le retiraba el oxígeno artificial podía mantener la saturación en 94-95, pero caía su frecuencia cardiaca. “Si me dan de alta, voy a ver cómo le hago; voy a pedir que me den el tanque de oxígeno, porque cuesta más de 3 mil pesos más el depósito y eso es nada más para tres días”, decía.
“Aplícate con la respiración, tú solito le vas midiendo responsablemente; primero llena de aire el abdomen, luego en las costillas, y por último, a la altura de las costillas, y exhalas lentamente, luego respiras en dos segundos y exhalas en dos o tres, y ahí te vas. Hazlo unos minutos”, le recomendé.
Al día siguiente, este compañero de piso, que aún con su obesidad me presumía que le gustaba preparar la fritanga de chicharrón en su casa y degustarla entre familia, me dijo: “Ya estoy en 95 de oxigenación y no baja más que a 94, y número de arriba (la frecuencia cardiaca) se mantiene, pero me la pasé con los ejercicios de respiración de diez de la noche a tres de la mañana”.
Marco Antonio fue dado de alta el mismo viernes que yo. Tocamos la campana de la vida, uno tras otro, al filo de las diez de la noche.
¿Y ahora de qué sabor?
Por mis antecedentes de cáncer y mi sentido periodístico, no sólo cuestionaba la dieta, también los medicamentos que me aplicaban, cables de signos vitales y el significado de cada uno de los resultados en los análisis de sangre. Cuando hundían la jeringa en el catéter o al suero, preguntaba “¿Y ahora de qué sabor?”, y enseguida el enfermero (a), me daba el nombre del medicamento diluido en la sonda o inyectado.
Además de la oxigenación, la pauta para verificar la mejoría eran los resultados de las muestras de sangre que se me tomaban diario: hemoglobina, creatinina, leucocitos, etcétera, y con ellos, precisamente, fue que me dijo la internista: “Se va usted este tarde-noche y ya no será necesario hacerle otra tomografía”.
Me fue muy difícil memorizar el nombre de los medicamentos, sin apunte alguno. La conclusión que obtuve, ya en recuperación en casa, fue que me suministraron medicamentos de primera línea, incluso, algunos, como el Ruxolitinib, supe es un desinflamante que se usa contra la fibrosis de la médula ósea y de nombre y costo muy similar al que había tomado cuando padecí cáncer de riñón, el Sunitinib.
Todavía a inicios de julio, en España y Alemania se difundió la noticia de que con ese medicamento patentado por Novartis se había logrado sendos tratamientos exitosos. Italia presumió haber suministrado, desde abril, a 8 pacientes.
Ya en casa, encontré una declaración del gobernador de Tabasco, Adán Augusto López, con fecha de 8 de julio, en la que presumía el Hospital “Juan Graham” es uno de los tres nosocomios del sector salud, en todo el país que aplica protocolos de medicamentos biológicos, el Ruxolitinib y el Tocilizumab, así como el plasma convaleciente.
El documento denominado “Propuesta de medicamentos para el tratamiento de covid-19” difundido por la Secretaría de Salud del gobierno federal, el 29 de abril, da cuenta de los ensayos clínicos que había hasta entonces para esta enfermedad. Y de 18 medicamentos, el Ruxolitinib figuraba entre los 13 que tenían menos de diez ensayos, mientras que el Tocilizumab, estaba en cuarta posición. La Hidroxicliriquina, ahora no recomendada en Estados Unidos, era la que punteaba con más de 50 ensayos.
Desde entonces, la Secretaría de Salud no ha emitido otra “propuesta” o cuadro básico.
La propuesta de Salud, concluía en aquél entonces: “Al momento, no existe un tratamiento específico para el manejo de los pacientes con covid-19. Los
medicamentos que muestran evidencia de resultados clínicos son: hidroxicloroquina, cloroquina, azitromicina, remdesivir, danoprevir, lopinavir/ritonavir, favipiravir, corticoesteroides y tocilizumab. Sin embargo, el nivel de evidencia para la mayoría de los estudios de estos medicamentos es bajo, de acuerdo con la clasificación de SIGN… Se sugiere tomar con cautela la información proporcionada para la toma de decisiones, y evaluar siempre los riesgos de la administración fuera de indicación y el uso compasivo en los pacientes a los que se les administran estos medicamentos”.
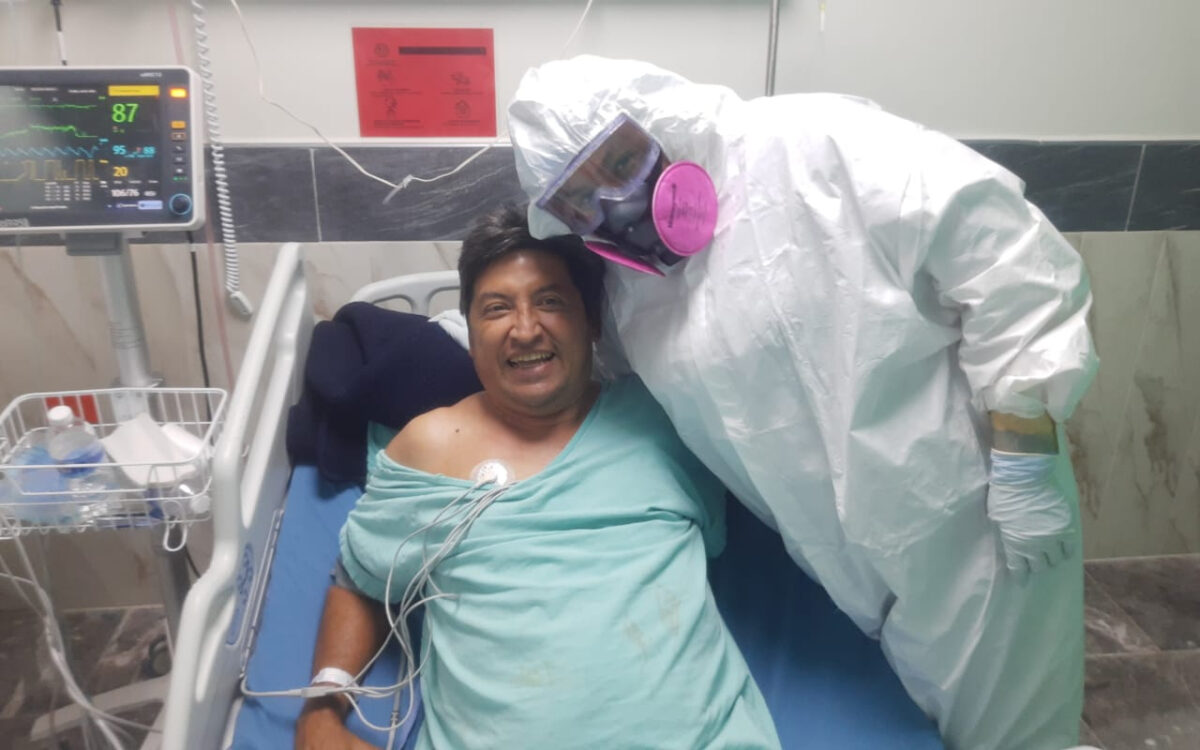
Eliana
En la víspera de ser dado de alta, Eliana aceptó fotografiarse conmigo para un recuerdo de mi hospitalización.
Después de dos semanas recuperado en casa, decidí saludarla y de ser posible, entrevistarla, pero también darle las gracias. A propósito le pedí que me explicara más la razón de su buena atención, y ella justificó su religiosidad.
“Cuando un paciente se nos muere, te duele porque pusiste el mejor empeño; le diste todo el amor. Te duele, porque dices: ‘puedes ser uno de mi familia’ y uno llora discretamente. Sí te tengo que decir que soy católica, porque nunca voy a dejar de tener primero a Dios y de hacer oración por los enfermos que atiendo, y en ocasiones, lloro, porque no puedo negar que hay a quienes les he tenido cariño”, me dijo.
También comentó que todos los días le pide a Dios más fortaleza, porque la incidencia de covid en enfermeras y enfermeros es alta. “De los entraron conmigo, éramos siete, la mayoría ya salió positivo, y tuve dos compañeros que estuvieron muy graves y gracias a Dios salieron”, recordó.
Del Ruxolitinib, me comentó que se suministra a pacientes no graves y dependiendo de su sistema inmunológico. De Norma, comentó que sigue estable.
Un día después de la conversación, Eliana me envió un mensaje: “Ya me dio el covicho. Ahora estoy con mucho dolor de piernas y no puedo caminar bien. Ya estoy en cuarentena”.
Incertidumbre
Me queda claro que esta enfermedad es incierta en síntomas. Los tratamientos dependen del sistema inmunológico de cada persona y así como no hay un consenso en medicamentos, tampoco existe claridad en cuanto al periodo del cuidado posterior al alta hospitalaria – unos médicos me recomendaron 14 y otros 21 días-, ni del tiempo que uno puede tener inmunidad.
Soy testigo de que así, como en existe una infodemia, en la que México ocupa el segundo lugar de “fake news”, hay también información que las instituciones no hacen pública y no ha sido investigada por los medios sobre el tratamiento farmacológico para covid-19. Esto confunde y confunde y genera un ambiente de incertidumbre sobre los tratamientos.
Pero es evidente de que México hay cada vez mejores tratamientos farmacológicos en los hospitales públicos.
¿Qué me ayudó en medio de la incertidumbre a librar esta enfermedad? No sé qué rol jugo cada tratamiento, pero ya sean las dosis de Hidroxicloriquina y Azitromicina, de la primera receta; la Ceftriaxona y el Ruxolitinib… O bien los ejercicios de respiración, la dieta, la actitud, no tener miedo, la atención, la fe.
Creo, a final de cuentas, que fue todo junto, con lo que volví a respirar al 99 por ciento.
Periodista ex corresponsal del Grupo Reforma en Tabasco y doctorante en Ciencias Humanas para el Desarrollo Interdisciplinario enfocado a temas de gestión del agua, desastres naturales, de resistencias, explotación petrolera, megaproyectos, pobreza y desigualdad de desarrollo en la región sur.
Ayúdanos a sostener un periodismo ético y responsable, que sirva para construir mejores sociedades. Patrocina una historia y forma parte de nuestra comunidad.
Dona



















