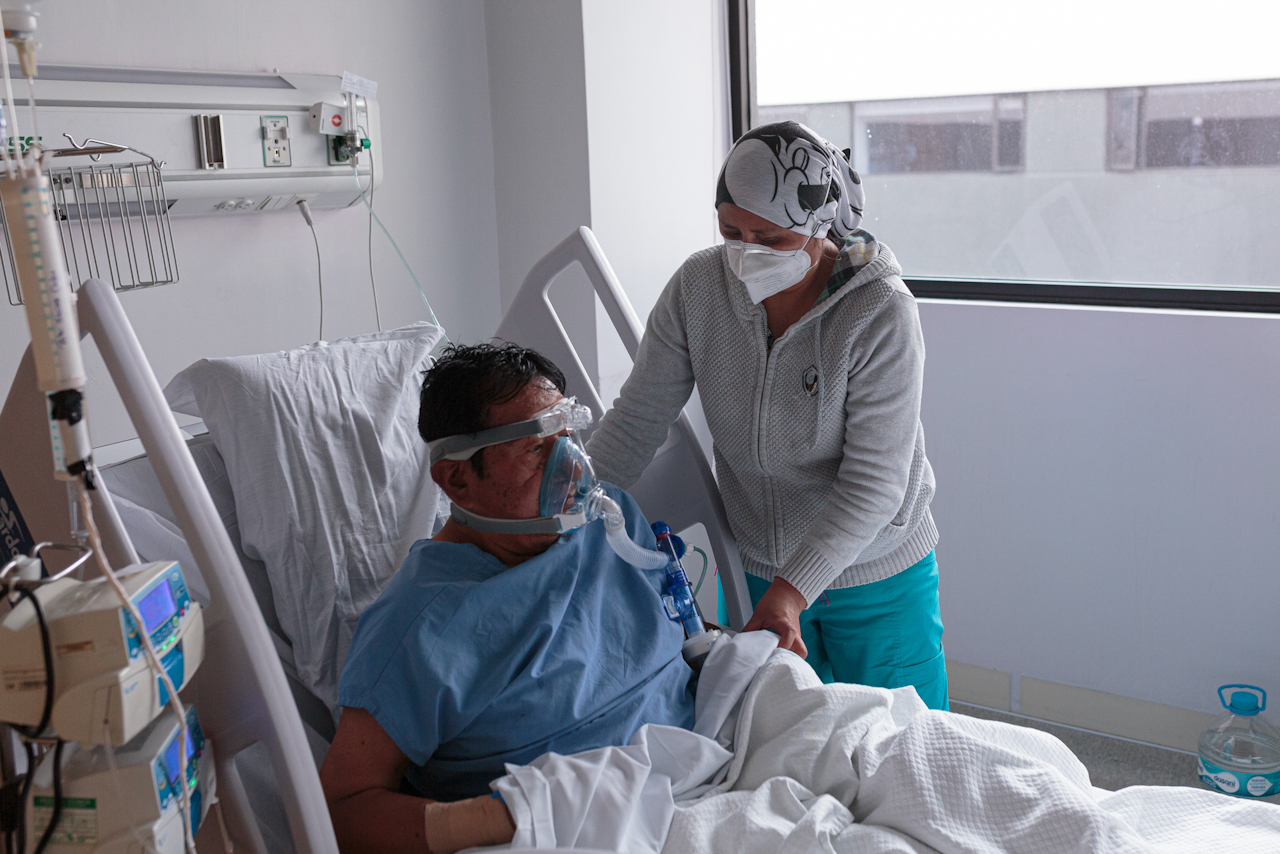
En Ecuador sólo 26 hospitales están autorizados para atender a pacientes contagiados por coronavirus, entre los cuales el Hospital del IESS Quito Sur es el centinela. De sostenerse el incremento de pacientes por coronavirus a este ritmo, el colapso del sistema de salud sería inevitable
Texto: Gabriela Ruiz Agila @GabyRuizMx
Fotos: Andrés Yépez – Fluxus Foto @pre_des_ido
QUITO, ECUADOR.- La batalla por la supervivencia se vive en 43 camas de cuidados críticos del Hospital del IESS Quito Sur. Las instalaciones están al máximo de ocupación. El sopor de fluidos humanos y medicamentos trasciende las capas de las mascarillas N95 hasta golpear con la cruel realidad. La tos seca rebota en las paredes y se queda haciendo eco en los pasillos. Mientras tanto, el virus que provoca la covid muta en una variante más contagiosa y el mundo se alerta por su aparecimiento. Durante cuatro días, el Hospital del IESS Quito Sur recibió a 200 pacientes sintomáticos respiratorios, informó Hugo Espejo, subdirector de Medicina Crítica.
El Instituto Nacional de Estadística y Censos (INEC) reportó 112 mil defunciones generales en 2020, cifra que dobla casi en un 50% el reporte de 2019 con 73 mil 431 fallecidos. El gobierno nacional reconoce 14 mil muertes en el contexto de la pandemia mientras que el Registro Civil informa de otras 23 mil defunciones inusuales. Guayaquil registró 20 mil 532 fallecidos entre marzo y mayo cuando las muertes desbordaron los servicios de asistencia, en comparación a 5 mil 900 del mismo trimestre de 2019. Sin embargo, Pichincha es la provincia más afectada porque entre junio y agosto de 2020 registró 7 mil 187 decesos frente a 3 mil 353 del mismo trimestre en 2019.
Ecuador es el sexto país en América del Sur con más casos de covid-19. Una región en la que Brasil y Colombia registran el mayor número de casos nuevos, y se ha observado un aumento de contagios en zonas limítrofes de Brasil con Paraguay y Uruguay. En Chile el número de contagios se había mantenido estable y Ecuador registraba un descenso hasta finales de diciembre de 2020, pero los nuevos casos comenzaron a crecer con el inicio de 2021.
En el Ecuador existen 633 establecimientos de salud y solo el 29% (183) de ellos son públicos. Solo 26 hospitales están autorizados para atender a pacientes contagiados por coronavirus, entre los cuales el Hospital del IESS Quito Sur es el centinela. Cuenta con 192 camas al interior y 180 fuera del establecimiento en carpas hospitalarias. Atendió más de 40 mil pacientes en 10 meses de declaratoria de emergencia sanitaria desde el 17 de marzo de 2020 e implementó un software para la detección de pacientes sospechosos. La tasa de médicos a escala nacional es de 22 por cada 10 mil habitantes. Existen 1.4 camas hospitalarias disponibles por cada 1000 habitantes, más de 24 mil camas.
Las cifras sobre el número de camas disponibles en las Unidades de Cuidados Intensivos (UCI) han variado de 300 a 1000 en las declaraciones de las autoridades locales y nacionales. De sostenerse el incremento de pacientes por coronavirus a este ritmo, el colapso del sistema de salud es inevitable.
Es una batalla
En el estacionamiento del hospital fueron instaladas cinco carpas camuflaje para resguardo de familiares que esperan noticias de los pacientes internados, y otras 15 carpas militares para desahogar la atención a pacientes de prealta. La lista de espera continúa con pacientes que deben recibir diagnóstico y los resultados de las pruebas de hisopado. La demanda se incrementa a tal punto que la cafetería se convirtió en una sala de contingencia con 20 camas extra. Ahora son grupos familiares de cuatro a cinco miembros los que piden atención médica en urgencias. Esperan en las carpas blancas de atención médica con cerca de 200 sillas separadas entre sí, donde se encuentran las carpas de diagnóstico y toma de muestras de hisopados.
El miedo es latente. Los enfermos arropados con prendas de lana y con la mirada perdida desesperan. Dentro de las carpas, la luz artificial de los focos los alumbra un poco para que dejen de ser sombras. La mascarilla casi les borra la cara. ¿Qué tienen en las manos? Bolsas negras con cintas que marcan el nombre y el número de identificación con prendas personales. Recetas. Resultados. Medicamentos. Los niños no quieren despegarse de sus madres. Cada dos horas, se desinfecta el interior de las carpas, y todos salen a los espacios abiertos a recibir la luz del sol, o el viento nocturno de las montañas andinas.
Para el 70% de la población, el transporte público es la única manera de movilizarse en la ciudad y van abarrotadas incumpliendo el aforo autorizado. La temporada de fiestas decembrinas arrancó el 6 de diciembre, fundación de la capital ecuatoriana, y el 16 de diciembre, los rezos del tradicional novenario católico para celebrar Navidad. En la ciudad, se percibe un regreso del tráfico vehicular y las horas pico prepandemia. Compradores de obsequios incrementan la afluencia en centros comerciales. La noche de año viejo, sí se quemaron monigotes y pirotecnia aunque estaba prohibido. Este fue el contexto de transmisión del virus que fomentó el recrudecimiento de enfermos a inicios de 2021.
El 21 de diciembre, con el Decreto No. 1217 el gobierno ecuatoriano declaró el tercer estado de excepción por el grave incremento en el contagio de la covid-19 por causa de las aglomeraciones, así como la exposición a una mutación con mayor virulencia importada. Días más tarde, la Corte Constitucional resolvió la inconstitucionalidad de ese decreto y dejó sin efecto el toque de queda nocturno y la restricción vehicular en los siguientes términos: “transcurridos más de nueve meses de pandemia, tal situación dejó de ser imprevista o sobreviniente”. El 2 de enero, arrancó el periodo de campañas electorales; 16 candidatos se disputan la presidencia del Ecuador. Las caravanas y mítines políticos son un foco de contagio innegable a pesar de la publicación de protocolos.

Las autoridades informan que las aglomeraciones se redujeron de 300% a 13% con la disposición de 20 mil 225 servidores policiales desplegados. Los noticieros nacionales dan cuenta de la ocupación de las Unidades de Cuidados Intensivos (UCI) entre el 80% al 100%, con tomas abiertas de los pacientes.
El sufrimiento de los demás
El primer rostro que ve un paciente que llega a urgencias es el de María Fernanda Villafuerte (36 años) o el de Vilma Ruiz (47 años), personal que se encarga de atención al usuario. Llevan puestas cubrebocas, el cabello recogido y cubierto con una gorra de tela, y un visor que protege sus ojos. Los doctores salen a dar los informes del estado de los pacientes entre las 12h00 y 14h30.
A los familiares que vienen a pedir información se les pide el nombre y el número de identificación, se registra la consulta y se filtran las noticias del estado de salud de los pacientes así como los requerimientos de artículos personales o teléfono de contacto de emergencia. A los pacientes se les toma los signos, se les pregunta si estuvieron en contacto con algún enfermo por coronavirus, si viajaron a Guayaquil o acaban de llegar de viaje desde el exterior. Ese es un primer filtro que determina si el paciente requiere una prueba (hisopado), si debe ser ingresado al hospital o puede tratar los síntomas de forma ambulatoria. Los pacientes que son internados van a observación o a cuidados críticos.
María Fernanda y Vilma recibieron capacitación para atender a los usuarios. Deben mostrarse positivos para lograr transmitir confianza. Llevan 10 meses de pie en turnos de ocho horas, de 10h00 a 19h00, o de 14h00 a 22h30. “Hubo el caso de una chica. Su papá ingresó prácticamente morado. Nosotros intentamos calmarla. Luego, salió un médico y nos indicó que su papá falleció. Nos comunicamos con el departamento de psicología para que asistiera esta crisis. Esa es la parte más conmovedora, ver el sufrimiento de los demás”.
Vilma tiene seis meses rotando en turnos y atendiendo pacientes covid y no covid en emergencia, consulta externa e información. Una de las responsabilidades que tiene es la “Lectura de cartas” y videollamadas. “Desde junio de 2020 implementamos el ‘Buzón de los deseos’. Las cartas se depositan en un buzón junto al área de información, en la planta baja de la Torre 1”, cuenta la enfermera. De todas las cartas que leyó recuerda muchas pero una en especial: “Fui, leí la carta. Estaba escrita por su mamá. Le decía que ponga todo de su parte y que salga adelante. Había fotos y más cartas de toda su familia. Al día siguiente falleció”.
Cuando María Fernanda y Vilma regresan a sus casas, apartan la ropa que usan en su trabajo y toman medidas para desinfectar las prensas antes de ingresar. María Fernanda abraza a su hija de 8 años. A Vilma le esperan sus dos hijas adolescentes que pendientes por el riesgo que implica su trabajo le dicen: “Mamá, me siento muy orgullosa de ti”. ¿Quién les da contención a estas mujeres que encaran a los familiares angustiados en la puerta de emergencia? “Dios”, responden con fuerza y claridad sin dudarlo.
Turnos de 24 horas
En una de las habitaciones del área de cuidados críticos del Hospital del IESS Quito Sur, Doña Elsa Ch. (81 años) oriunda de la provincia de Chimborazo, sentada en una silla cerca de la ventana, narra: “Comencé con escalofríos. La garganta me dolía muchísimo. No soportaba el dolor de cabeza. Tuvo que venir a dejarme mi yerno”. Baja los ojos, recuerda el día que ingresó al hospital. Llora. El doctor Rommel Ojeda, cirujano de este hospital, le pregunta: “¿Cómo se siente? Está próxima a irse a casa. En tres días que lleva hospitalizada ingresó con el requerimiento de seis litros de oxígeno y ha bajado hasta uno.
Rommel Ojeda (42 años) es médico cirujano abdominal. Está cumpliendo con su turno al cuidado de pacientes críticos afectados por coronavirus. Desde que se reportó la pandemia a nivel internacional y se tomaron medidas a nivel nacional en marzo de 2020, en el Hospital del IESS Sur, los primeros que atendieron a pacientes covid fueron los neumólogos, y con el aumento intenso de casos, se necesitó que los médicos de otras especialidades prestaran sus servicios de contingencia.
Recibieron capacitación por varios organismos locales e internacionales, y a lo largo de estos 10 meses de pandemia. Desde marzo de 2020, los turnos de contingencia se mantuvieron en turnos de 24 horas hasta septiembre cuando la curva de pacientes covid descendió. En enero se retomaron los turnos de contingencia para médicos de otras especialidades cada quinto día, debido a una segunda oleada de contagios.
El doctor Rommel Ojeda es parte del personal de salud como otros auxiliares de enfermería, licenciados, personal de laboratorio y limpieza, así como personal administrativo que están cumpliendo roles de contingencia. Su día de turno empieza a las 4 am. Ejercita antes de asistir al hospital y cuida en primer lugar de su propia salud. Su esposa Cristina es médico también. Cuidan de sus hijos, y ambos conocen los riesgos de la práctica profesional que corren cada día que asisten al hospital.
Los datos publicados por la OMS en octubre indican que las cifras de infecciones por covid-19 entre los trabajadores de la salud son mucho mayores que las de la población general: los trabajadores de atención de la salud representan menos del 3% de la población, pero constituyen el 14% de los casos de covid-19 a nivel mundial notificados a la OMS.
Cuando recibe el turno en el hospital se pone al tanto de las novedades de los pacientes, cuántas camas hay disponibles. Se distribuyen los pacientes. Este día que lo acompañamos en su guardia, el equipo está conformado por cuatro médicos tratantes, una neumóloga, un médico internista, un médico residente que es un médico general y él que es médico cirujano.
Frente a la puerta de ingreso del área de hospitalización clínica, el doctor Ojeda comparte para de lo vivido como responsable de pacientes críticos:
—¿Qué recuerda de los primeros meses en los que el mundo se enfrentó a la pandemia?
— La sensación de miedo e impotencia por enfrentarse a un virus del que se desconocía su fisiopatología, su mecanismo de acción, su presentación clínica, y muchas cosas que no se sabían. Al principio las capacitaciones se enfocaron en tratar la sintomatología y en mejorar la calidad de los pacientes porque sabemos que la afectación pulmonar es muy importante. Con el pasar del tiempo y los estudios de epidemiología a nivel local e internacional, hemos aprendido… Estudiamos la escala pulmonar y otros conocimientos nos exigen volver a los libros y capacitarnos constantemente, en forma virtual y en telemedicina.
— Cuando estudió la carrera de medicina, ¿lo prepararon para una pandemia?
— En la materia de epidemiología aprendemos de la historia, y revisamos episodios como la peste bubónica o la fiebre española. Las veíamos como algo muy lejano, asociadas a las condiciones salubres de aquella época. Sabíamos que existieron y que murió mucha gente. Nunca algo nos prepararía piscológicamente para lo que hemos vivido.
— Ya han transcurrido 10 meses de la declaratoria de emergencia, ¿qué lecciones le deja la batalla contra la covid?
— Aprendimos a través del miedo y el dolor, a través de la incertidumbre, preguntarnos, ¿lo que estoy haciendo está bien o mal? Para enfrentar estas decisiones debimos aprender a convivir con otros médicos de otras especialidades para acompañarnos y compartir conocimientos, todos en proceso de formación y discusión médica. En esta pandemia trabajamos médicos traumatólogos, médicos clínicos, cardiólogos, ginecólogos. Aprendimos a consolidar criterios para atender a un paciente de una patología desconocida. Ya no tenemos tanto miedo. Descubrimos que ya no es necesario cubrirse tanto porque cuando las prendas como kimonos, batas, guantes, gafas protectoras y botas se retiran para limpieza o deshecho, incrementan el contagio en el personal médico. Incluso el tiempo de permanencia en las salas influye en la exposición al virus.
Otro de los pacientes que el doctor Ojeda vigila es Carlos de 65 años. ¿Cómo vamos?, pregunta, ¿Cómo sigue? ¿Se siente mejor? ¿Ya no tiene esa falta de oxígeno? Lleva cinco días internado. Cuenta que sintió dolor de rodillas y un dolor “seco” en el pecho. No tuvo dolor de cabeza ni tos. No tiene idea dónde se contagió. Carlos no puede respirar y recibe asistencia con diversos aparatos que lo conectan con sondas y mangueras a una mascarilla. El olor de aerosoles combinado con el medicamentos traspasa las mascarillas. Los acompañantes de la habitación son cuidadores, sus propios familiares.
—¿Qué es lo que más le preguntan los pacientes o sus familiares?
—¿Se va a morir o no? Es la incertidumbre. Los pacientes han visto morir a sus compañeros de habitación. ¿Cuánto me puedo ir a casa? ¿Puedo llamar a mi familia? Son algunas de las preguntas de los pacientes. Los pacientes covid deben permanecer en aislamiento. El alejamiento de sus familias no contribuye a la mejoría. Cuando anímicamente el paciente se encuentra bien, su recuperación es mejor. Los pacientes entran en depresión y sienten ganas de morir. Hemos tenido casos de suicidio y eso es suprememente triste para un médico que lucha para salvar vidas.
—¿Cuál fue el turno más difícil que cubrió?
Un profundo respiro toma el doctor Rommel Ojeda y responde:
—Tuve muchos turnos difíciles. Recuerdo una noche que tuvimos 12 pacientes graves. En la distribución, me asignaron tres de ellos. Iniciando el turno, un paciente murió. Ese día, murieron cuatro pacientes. Sentí impotencia. Tenía muchas ganas de llorar. Eran pacientes jóvenes, uno de 35 años y una señora de 45. Imaginaba la vida de ellos. Tengo un hijo de 13, y otro de siete años. Debo llamar a los familiares para comunicar la noticia. Cuando el esposo de la paciente de 45 años supo que ella murió, gritó y se alteró mucho. Nos insultó. Nos acusó. Me costó llegar a su razón.
Los pacientes graves presentan un choque séptico, cuando órganos y tejidos no reciben oxígeno y sobreviene el colapso multiorgánico debido a la sepsis y liberación en cascada de citoquinas que afectan pulmones y riñones, el corazón y el hígado. Entonces reciben ventilación mecánica para ayudarles a respirar.
Hasta hace unos meses, el doctor Ojeda se cubría con el visor y escuchaba el jadeo de los pacientes que luchan por respirar. “En estos meses de pandemia vi morir mucha más gente que en toda mi vida como profesional”, comparte conmovido por los recuerdos. Es difícil recuperar la calma, y aunque el Hospital ofrece contención emocional, él dice que se siente fuerte para continuar. ¿Pueden los doctores y personal de salud dar lo mejor de sí mismos luego de turnos agotadores en urgencias?
“Estamos colapsados”, explica el doctor Ojeda, “Eso significa que mucha gente va morir porque no todos podrán encontrar un lugar en la unidad de cuidados intensivos. Debemos seguir cuidándonos. El virus llegó hace más de un año y debemos aprender a convivir con él”.
Afrontar la covid en familia
En la familia de Alejandro (13 años), los síntomas empezaron con escalofríos y fiebre en los primeros días. Dolor en la garganta. Cuando papá y mamá perdieron el olfato fue el momento de ir a la clínica. Su hermano Emiliano de 12 años se quedó en casa porque no sentía malestar. El 22 de diciembre, el médico que los atendió solicitó pruebas de sangre, tomografías pulmonares y pruebas PCR, explica Henry (43 años), papá. Con las pruebas de sangre, conocieron que solo en el caso de mamá Jackeline (39), la prueba registraba anticuerpos. Y las tomografías mostraban manchitas pequeñas en los pulmones de los varones. La noche anterior, el gobierno ecuatoriano declaró el tercer estado de excepción por el grave incremento en el contagio de la covid-19 .
La noche del 23 de diciembre, las pruebas PCR resultaron positivas por covid. Para Henry “este virus no deja ver con claridad los síntomas o los resultados en la sangre y la tomografía, desorienta”. La familia ya lleva 20 días en tratamiento. Los gastos ascienden a 2 mil 400 dólares y esperan que al menos una parte se reembolse a través de su seguro privado, petición que se encuentra en revisión y espera de respuesta. “Si no pagas, no te dan de alta”.
El 24 de diciembre fue una Navidad fuera de lo común: Jackeline, Henry, Alejandro y Emiliano debieron usar mascarillas dentro de casa, separar las vajillas, evitarse, guardar la distancia porque “podían aumentar la carga viral”, les habían explicado los médicos que consultaron. Paracetamol, ivermectina, azitromicina, incluso vitamina B, son algunos de los medicamentos con los que están combatiendo al virus. También les recomendaron que se mantengan activos.
Henry cuenta que hacen caminatas dentro de casa ejercicios fijos. Y aunque Henry intentaba leer y escribir en la computadora, no lo lograba. “Por eso es importante el permiso laboral para reposo”, apunta. El 31 de diciembre es el cumpleaños de Henry, una fecha que comparte con su familia para celebrar doble. Este año, las reuniones familiares se hicieron temprano y por plataformas o redes sociales. Henry es optimista y sin embargo dice que “fue duro. El encierro es fuerte.”
Se mantienen aislados. Piden que se les entregue las compras de alimentos en la puerta de su casa. Cambiaron las rutinas de todos en casa. El 6 de enero, papá y mamá, ingenieros en sistemas, se reintegraron a su labores en teletrabajo y los niños la escuela en clases y tareas teledirigidas. Les retiraron la mascarilla que influyó en la mejoría -al menos anímica- de la familia. “El cuerpo no está al 100%, ni la mente”, comparte Henry. “No salimos, ni vamos a salir hasta que nos confirmen que estamos libres de covid”.
Un futuro lleno de riesgos y espera
El buzón de cartas para pacientes está lleno. Las enfermeras las recogen para entregarlas a sus destinatarios, pacientes covid. El panel de noticias institucionales alerta de las otras pandemias: la desnutrición infantil y la lucha contra el SIDA. La capilla del hospital, desierta. En la sala junto al módulo de información, un hijo espera noticias de su padre. Fabricio Álvarez de 25 años, estudiante de matemáticas, sostiene un libro titulado El futuro de la humanidad, escrito por el físico Michio Kaku.
Fabricio entregó una bolsa con pijama, papel higiénico y agua para uso de su papá, Juan de 70 años. “Mis hermanos y mis papás salimos con frecuencia. No sabemos si fuimos nosotros o él mismo que contrajo el virus. Papá empezó con tos, y se quedó en cama la noche de año nuevo. La tos no le dejaba dormir. Lo trajimos a este hospital y a los dos días nos confirmaron que tenía covid. Un día está bien y al otro no. Debió recibir oxígeno”, cuenta resignado.
El estudio de Prestación de cuidados críticos en Ecuador en 2016 indica que el costo del manejo de pacientes críticos “representa casi el 30% de los gastos hospitalarios aunque el número de pacientes corresponden apenas a un 10% de las camas hospitalarias”. Solo un 16% contaba con médico intensivista presencial por 24 horas.
Las cifras de entonces mostraban que la edad promedio de los pacientes era de 51 años. Un 46,5% presentaba enfermedades respiratorias, sepsis y trauma. La estancia promedio es de 6.5 días y la tasa de mortalidad es del 21.7%. Esto quiere decir, que el mismo grupo etario afectado por covid ya presentaba mayores bajas por morbilidad asociada a diabetes y obesidad. La pandemia recrudeció las condiciones de riesgo que enfrentaban esos pacientes que son también parte de la población económicamente activa (PEA).
El 11 de enero el gobierno ecuatoriano confirmó el primer paciente que dio positivo a la nueva variante de SARS-CoV-2, quien arribó hace un mes desde Londres e hizo escala en Madrid. Otra arista de la problemática se encuentra en la situación de los sistemas de salud y el acceso al agua. Es decir, en la garantía de derechos básicos de la población. “Alrededor de mil 800 millones de personas corren un mayor riesgo de contraer la covid-19 y otras enfermedades debido a que reciben tratamiento o trabajan en centros de atención de la salud que carecen de servicios básicos de agua, advierten la OMS y UNICEF”, según el Informe sobre los progresos mundiales en materia de agua, saneamiento e higiene en los centros de atención de la salud.
En la provincia de Los Ríos en Ecuador se sospecha de un paciente hospitalizado, quien podría estar infectado con la nueva variante. En esa misma localidad, se detectó la infección de la paciente cero por covid-19 en marzo de 2020. «El escenario más probable es que el virus se convierta en otro virus endémico y que suponga un nivel muy bajo de amenaza en el contexto de un programa mundial de vacunación”, dijo Mike Ryan representante de la Organización Mundial de la Salud (OMS), Mike Ryan.
Frente al aparecimiento de la vacuna, hay quienes la consideran la panacea. La distancia social y las medidas de prevención determinarán el avance de la pandemia. El coronavirus «seguirá extendiéndose pese a las vacunas, a los tratamientos y a los test de diagnóstico. Tenemos que aprender a vivir con él» afirmó David Heymann, profesor de epidemiología de enfermedades infecciosas en la Escuela de Higiene y Medicina Tropical de Londres y director del Centro de Seguridad Sanitaria Global en Chatham House, Londres.
A la fecha de publicación de este reporte, el COE Nacional del Ecuador reporta al 9 de enero de 2021: 220 mil 349 casos confirmados con pruebas PCR, 190 mil 350 pacientes recuperados, 9 mil 593 fallecidos confirmados por covid, 4 mil 584 fallecidos y probables sospechosos que suman en total 14 mil 177. Se reportan también 648 hospitalizados estables, y 408 de pronóstico reservado. La provincia de Pichincha es la que presenta el mayor número de casos confirmados por RT y PCR con 77 mil 665 casos, y más de 2 mil fallecidos comprobados y 277 probables.
Mientras Fabricio lee que la aspiración del doctor Kaku es imaginar tecnologías para alterar el cuerpo humano y conquistar Marte, los alrededores del hospital se pueblan de rostros preocupantes que se apagan como estrellas viejas. En Ecuador se lucha por resolver las necesidades básicas donde solo tres de cada 10 personas tienen un empleo adecuado, según la Encuesta Nacional de Empleo, Desempleo y Subempleo (Enemdu) publicada en octubre de 2020. Preocupa más el subempleo que se elevó al 13,3% en el bimestre mayo-junio, y es la más alta desde 2007. Además, Ecuador se apresta a celebrar comicios electorales con el 42 % de votantes que aún no define la intención de voto entre 16 binomios presidenciales, el mayor número de postulantes en la historia de ese país.
Gabriela Ruiz Agila @GabyRuizMx Investigadora en prensa, migración y derechos humanos. Cronista. Es conocida como Madame Ho en poesía. Premios: Primer lugar en Premio Nacional de Periodismo Eugenio Espejo [Ecuador, 2017]; segundo lugar en el Concurso Nacional de Poesía Ismael Pérez Pazmiño con Escrituras de Viaje [Ecuador, 2016]; primer lugar en Crónica del Cincuentenario organizado por la UABC con Relato de una foránea [México, 2007].
Ayúdanos a sostener un periodismo ético y responsable, que sirva para construir mejores sociedades. Patrocina una historia y forma parte de nuestra comunidad.
Dona