La construcción del Nuevo Hospital General de Especialidades de Sonora quitó al Hospital Psiquiátrico Cruz del Norte más de la mitad de la propiedad, dejándolo sin áreas de esparcimiento, pabellones reducidos, menos cupo y limitaciones en los programas. Expertos dicen que esto altera la rehabilitación de los enfermos mentales
Texto: Ericka Llaguno e Ismael Meza / Libera Radio
Foto: Libera Radio
SONORA.- En el verano de 2017, el Hospital Psiquiátrico Cruz del Norte, en Sonora, perdió más de la mitad de su terreno por la construcción del Nuevo Hospital General de Especialidades (NHGE). Se dividió el terreno desalojando y demoliendo pabellones y, a pesar de que se construyeron otros para sustituirlos, se perdió capacidad y espacio.
Esta reducción dejó a los pacientes sin áreas al aire libre donde pudieran tener actividades físicas y de esparcimiento. El Hospital Psiquiátrico atiende a pacientes con cuadros de enfermedades mentales como psicosis, esquizofrenia, trastorno bipolar, depresión y adicciones.
Doctores consultados para esta investigación explican que la falta de una terapia recreativa retrasa el proceso de recuperación.
La privación de contacto con el medio externo hizo más lento el progreso en los pacientes, que perdieron individualidad y un sitio donde hacer actividades que les brindaban sensación de bienestar.
También el «Hospital de Día», una sala que brindaba servicio de estancia y terapia a unos 12 pacientes diario, fue afectado con la construcción. El programa se siguió brindando en espacios improvisados y terminó por desaparecer en 2020, durante la pandemia.
El psiquiátrico tiene un presupuesto anual de 560 mil pesos para gastos operativos. Recibe financiamiento de las secretarías de Salud estatal y federal para otros servicios, sueldos y medicinas. Los cuidados médicos del sanatorio generan en cuotas, internamientos y consultas hasta por 10 millones de pesos anuales. Sin embargo, de acuerdo con todos los médicos entrevistados, esos recursos terminan en una cuenta concentradora y no se reinvierten en el hospital.
Este equipo de investigación encontró que el sanatorio está trabajando pese a varias carencias en alimentación, ropa hospitalaria, clima artificial, equipos de cómputo, medicamentos y personal médico.
Por su parte, la Dirección de Salud Mental y Adicciones, de quien depende el Hospital Psiquiátrico, tiene contratos con empresas privadas para la alimentación, limpieza, basura común, residuos peligrosos y vigilancia. Casi todos ellos ostentan montos de cientos de miles de pesos, pero, según nuestras fuentes, los servicios son limitados e irregulares.
Hace dos años, el sanatorio fue incluido en el Programa Anual de Acreditación 2019 de la Dirección General de Calidad y Educación en Salud de la Secretaría de Salud federal. Los médicos entrevistados afirman que llevaron camas para la foto, retirándolas inmediatamente después; que está pintado y adornado por fuera, pero que por dentro está en el abandono.
Hasta el momento, ni la Auditoría Superior de la Federación (ASF) ni el Instituto Superior de Auditoría y Fiscalización (ISAF) de Sonora han publicado alguna observación sobre el centro y la aplicación de su presupuesto.
«Llegaron a lo mexicano, a tumbar pabellones»
En la historia del Hospital Psiquiátrico Cruz del Norte hay un suceso que se repite como deja vú. Un día cualquiera un funcionario decide utilizar parte de su terreno para otros fines y mutila su organismo.
Ocurrió en 1993, cuando se dividió el área para levantar el colegio privado «Vanguardia» y ocurrió otra vez en el 2017. En el verano de ese año, el Gobierno del estado decidió que la ubicación para la construcción del NHGE serían los terrenos del Hospital Cruz del Norte.
En un principio, se construiría cerca del Estadio Sonora, fuera del casco urbano de Hermosillo. Después decidieron hacerlo en los terrenos del Hospital Psiquiátrico. Con ello no sólo cercenaron sus instalaciones, sino que la habitual falta de recursos se acentuó considerablemente.
“No avisaron a nadie, llegaron a lo mexicano, a tumbar pabellones y a dividir el terreno”, dice el psiquiatra Jesús Adrián Duarte Moller, quien en ese momento era director del hospital.
“Los cortes de terreno eran súbitos, un día llegabas y ya no estaban”, confirma un médico del sanatorio, a quien por motivos de seguridad nombraremos Esteban.
Ante esto, el titular de la Dirección General de Salud Mental y Adicciones, el psiquiatra Juan Manuel Tong Payán asegura en entrevista que hubo los avisos correspondientes: “Todo se hizo a través de oficios”.
Tong Payán nos recibe con cordialidad en su oficina semivacía, a unos días de dejarla por el cambio de gobierno.
Para los psiquiatras entrevistados la percepción es que el NHGE “se tragó” al Cruz del Norte. En realidad, el área despojada fue del 70 por ciento. El hospital actual y sus accesos ocupan 6.5 hectáreas de las 9.1 originales. Es decir, se demolieron tres pabellones, se perdieron las canchas deportivas y un gran terreno donde alguna vez hubo labores de siembra y pozos de agua.
Lo que para el Director de Salud Mental era un terreno que no se usaba para nada, para los médicos interrogados significaba un área con la que contaban los pacientes para su rehabilitación.
“Al paciente psiquiátrico le hace falta espacio, le hace falta jugar. La terapia recreativa es increíblemente buena”, dice el doctor Duarte Moller, con 45 años de experiencia en el Hospital y dos veces director del mismo, la segunda ocasión hasta enero del 2021. Y agrega, “nos dejaron un pedacito muy chiquito, estábamos como en un campo de concentración”.

“El aislamiento del medio externo hace que se retrase la evolución del paciente. Es como una persona encarcelada, cuando sale no sabe ni qué hacer, pierde contacto con el exterior. Puede aplicar el Síndrome de la privacidad sensorial, la falta de contacto profundiza el trastorno. Los mismos médicos veían que sus pacientes no evolucionaban”, dice Duarte Moller.
Coincide el doctor Esteban, quien comenta que el cambio fue un “impacto tremendo” para los pacientes, pues se sienten todavía más encerrados. “Si un paciente puede durar de 30 a 90 días en un ingreso, y con la pandemia no se permiten visitas, el paciente se siente recluido”.
Explica que esta afectación puede llevar a que el tratamiento sea menos efectivo, incluso “a recaídas, vienen cambios en su conducta, en sus emociones”.
“Imagínate que entras con un síndrome depresivo con ideas suicidas, y que estés encerrado en una sala donde no puedes hacer llamadas telefónicas ni salir, sin visitas, ¿cómo te sentirías? Claro que repercute”, insiste.
Otro médico al que llamaremos Alfredo asegura que, antes, los pacientes se sentían útiles realizando actividades que les daban sensación de bienestar. Ahora, dice, «es muy distinto estar en una sala sin nada que hacer, sin que te dé el sol, sin oportunidad de salir, ejercitarte un poco, respirar, sentir el aire”. Comenta que, en las nuevas salas, el espacio que tienen es mínimo, perdieron individualidad y sus condiciones son frustrantes.
Las nuevas salas a las que se refiere son los tres pabellones que construyeron entre 2018 y el 2020, uno para mujeres, otro para hombres y otro que es usado actualmente como sala covid.
Los que perdieron su entorno fueron los enfermos crónicos, de acuerdo con el doctor Esteban, estos son quienes viven de manera indefinida en el hospital —algunos por el abandono de su familia—. Al desaparecer su pabellón, fueron separados y repartidos entre hombres y mujeres.
Estos nuevos edificios fueron construidos con paneles de lámina desmontables y estructura metálica, lo que facilitaría su derribo en un momento dado. Estas y otras obras exteriores costaron un total de 19.8 millones de pesos, de acuerdo con el portal Tu Obra, del Gobierno del estado.
“El centro salió ganando”, argumenta el ex director de Salud Mental Tong Payán. Desde su perspectiva no se perdió nada en la operatividad del hospital, pues sigue teniendo las tres salas y se remodeló la consulta externa. Además, dice que se amplió una sala de urgencias que ahora cuenta con cuatro camas con la tecnología más novedosa. Sin embargo, Libera Radio tuvo acceso a ese lugar y pudo constatar que sólo hay tres camas y no hay tecnología.
Otro de los programas importantes y que fue afectado es el “Hospital de Día”. En este se ofrecía tratamiento para personas que difícilmente lograrán una recuperación completa. Ahí los enfermos tenían la opción de pasar el día en el hospital, con terapias y medicación y regresar a dormir a sus hogares.
Con los cortes y demoliciones, el programa ya no tuvo lugar adecuado para atender a estos pacientes. La llegada de la pandemia terminó por desaparecer el programa en los hechos. Para suplir lo perdido, se mandaron remodelar las antiguas oficinas de la Dirección de Salud Mental.
El doctor Tong asegura que este programa está en funcionamiento, con instalaciones modernas donde se puede hacer deporte, aprender guitarra, cocina, etc. Pero el ex director se contradice al momento de mostrarnos un video con el avance de la remodelación, pues el edificio aún no se inaugura y los pacientes sólo están yendo por su medicamento y regresan a sus casas.
El nuevo estado de cosas ha sido resentido por médicos y residentes, asegura el doctor Duarte Moller: “Hay una sensación de pérdida, de desánimo. Cuando iniciaron las demoliciones hubo un ambiente de ansiedad, de no saber qué va a suceder”.
La barda que para las autoridades significó seguridad y cuidado a la integridad física, en los pacientes y personal generó incertidumbre: en el que fue considerado el mejor hospital psiquiátrico del noroeste del país, ahora todo es nostalgia y carencias.
En algunos no se había perdido la esperanza de que todo volviera a ser como una vez fue —con ganado, cultivos y talleres de oficios—, pero la construcción del NHGE acabó por completo con esa posibilidad.

La Historia
A inicios de los 60, la Dirección General de Neurología, Salud Mental y Rehabilitación del gobierno federal inició la descentralización de los servicios de psiquiatría. Cuando se cerró el manicomio La Castañeda, se abrieron dos grandes hospitales, la Cruz del Sur, en Oaxaca, y la Cruz del Norte, en Hermosillo.
El Hospital Campestre Cruz del Norte se planeó originalmente como un hospital granja, donde los pacientes pudieran sembrar frutos y hortalizas, criar ganado, aprender y ejercer algunos oficios como zapatería y panadería, todo esto como un sistema de rehabilitación psiquiátrico que ha caído en desuso.
En 1964, cuando se inauguró, el hospital y su vasto terreno se encontraban en las afueras de la ciudad. Con el paso del tiempo eso ha cambiado, pero no sólo eso. De tener quirófano, sala de rayos X, laboratorio y cuatro pabellones para 200 pacientes, hoy quedan tres pabellones para 80 pacientes. De todo lo demás, incluido el terreno, queda la nostalgia de lo que fue y el deterioro de lo que hay.
En junio de 2001, el Gobierno del Estado donó a Servicios de Salud de Sonora un terreno de 9.1 hectáreas al poniente de Hermosillo. Eran los terrenos y los pabellones del Hospital Psiquiátrico, las oficinas de la Dirección de Salud Mental (DSM), canchas de basquetbol y un gran “lote baldío” que, sin ser ya una granja, representaba aún la posibilidad de recreación para los pacientes.
Hoy, el hospital cuenta con ocho consultorios, alrededor de 55 pacientes entre internados temporales y crónicos, y realiza un promedio de mil consultas externas al mes. Tiene nueve psiquiatras y 14 médicos residentes, cuerpo de enfermería, médicos generales y personal de trabajo social.
En agosto de 2021, una persona internada le costaba al hospital aproximadamente mil 935 pesos diarios —dato proporcionado por la DSM—, lo que supondría un costo anual total de 39 millones de pesos, sólo por internamientos.

La Organización Mundial de la Salud (OMS) asegura que hasta el 17 por ciento de las personas en México presentan al menos un trastorno mental y una de cada cuatro lo padecerá por lo menos una vez en su vida. Desde hace algunos años, la OMS vaticinaba que la depresión sería la segunda causa de discapacidad en México, pronóstico que se cumplió. Sin embargo, sólo una de cada cinco personas con enfermedad mental busca y recibe tratamiento médico.
Según un reportaje de Animal Político, la salud mental recibe apenas el 2 por ciento del total del presupuesto anual en salud, cuando lo recomendable está entre el 5 y el 10 por ciento.
Por su parte, el ex director de Salud Mental asegura que en Sonora existen 3.3 psiquiatras por cada 100 mil habitantes, lejos de la recomendación de 9 la OMS. En resumen, tenemos pocos especialistas y mal distribuidos, el recurso público es limitado, mientras los padecimientos siguen en aumento.
Peor que con Padrés
Igual que con el terreno, al psiquiátrico se le fueron reduciendo paulatinamente el presupuesto y las fuentes de financiamiento conforme pasaron los años. Al indagar cómo afectó la pérdida de terreno en la salud de los pacientes, nos encontramos con que el olvido y el despojo han sido históricos, realidad que se manifiesta también en una manera de administrar los recursos que rara vez lo beneficia.
“Ya en tiempos de (Guillermo) Padrés las camas se hicieron pedazos, era una tristeza ver a los pacientes dormir sobre los resortes”, dice el doctor Duarte Moller. La limitación de recursos empeoró con Claudia Pavlovich, al grado de que los pacientes han tenido un sólo uniforme.
El doctor Alfredo asegura que, al no haber toallas, hubo un tiempo en el que se secaban con el uniforme sucio. Aún más, el hospital no provee ropa interior nueva, y quien no tiene un familiar pendiente de sus necesidades se ve obligado a utilizar ropa interior usada procedente de donaciones.
Todos los entrevistados, incluido el ex director de Salud Mental de Sonora, coinciden en que el hospital necesita más psiquiatras. Sin embargo, algunas de estas plazas son ocupadas por médicos generales. La Norma Técnica Mexicana NOM-025-SSA2-2014 indica en su Artículo 5.3 que el prestador de servicio de atención médica psiquiátrica de tercer nivel debe tener los recursos humanos suficientes en número y capacidad técnica.
“Psiquiatras piratas”, dice el doctor Duarte. Ante esto el ex director de Salud Mental asegura que no se hacen pasar por especialistas, sino que son médicos con los conocimientos adquiridos pero que no firman como psiquiatras.
La realidad es que no hay psiquiatras en el turno vespertino. Los fines de semana cuentan con solo uno y la consulta externa con tres, los demás son residentes de primero a cuarto año, quienes al culminar sus estudios se van a otros centros de trabajo donde les pagan mejor.
Para el doctor Manuel Santillana Macedo, especialista en salud pública y profesor en la Coordinación de Enseñanza e Investigación del Hospital (residencias), al psiquiátrico “se le dejó caer igual que al 80% de los hospitales mexicanos. Hubo una política perversa de dejar caer el sistema de salud para privatizarlo”.
Santillana asegura que uno de los mayores problemas de los hospitales públicos es la burocracia, pues no se maneja dinero en efectivo para supuestamente evitar la corrupción, pero si se funde un foco, por ejemplo, el proceso para que se reemplace puede tardar semanas.
Los mismos 500 mil pesos , y otro poco a cuentagotas
Mientras que para la construcción del NHGE se han destinado hasta ahora más de mil millones de pesos, sin contar con el equipamiento, el Hospital Cruz del Norte sobrevive con un austero presupuesto para gastos operativos y, como veremos, cuenta con contratos especiales que son cubiertos directamente por Servicios de Salud, al igual que los sueldos del personal (algunos perciben pago federal).
Los medicamentos son suministrados por el INSABI, aunque el gobierno estatal ha tenido que comprarlos por su cuenta ante el rezago en el abastecimiento.
Desde hace tiempo, al hospital psiquiátrico se le ha congelado el presupuesto para gastos operativos en un monto de 560 mil 917 pesos anuales. Este no es definitivo, pues a través de “modificatorios”, la Dirección General Administrativa (DGA) permite una ampliación en los recursos, aunque estos difícilmente alcanzan para cubrir sus necesidades. Este año, por ejemplo, la suma ha llegado a un millón 190 mil pesos.
Desde la perspectiva del doctor Tong, si la situación fuera realmente grave, “en lugar de recibir mensajes de felicitaciones se tendrían paros de labores”. Según él, hay carencias, pero se tiene lo suficiente para trabajar. Al menos cuatro de nuestras fuentes indican que el personal no se manifiesta por miedo a represalias.
Mientras tanto, la mitad de los consultorios no cuenta con aire acondicionado y la refrigeración central no se da abasto pues, además de obsoleto, el equipo no tiene el servicio adecuado. En temporada de verano, cuando en Hermosillo la sensación térmica alcanza una temperatura de más de 50 grados, las consultas pueden resultar un martirio: “Hace más calor adentro”, dice el doctor Alfredo.
Testimonios grabados por Libera Radio revelaron que, ante la inminente llegada de nuevos médicos residentes, sus compañeros tuvieron que aportar para la compra de un pequeño equipo de aire acondicionado (mini split) que cubriera el cuarto de descanso.
Las peticiones para obtener el equipo que se hicieron por la vía institucional fueron recibidas, pero nada más.
El carro de urgencias médicas, conocido como carro rojo, que debe tener los aditamentos, equipo y medicinas necesarias para atender cualquier eventualidad con los pacientes, está vacío, empolvado y con visibles telarañas.

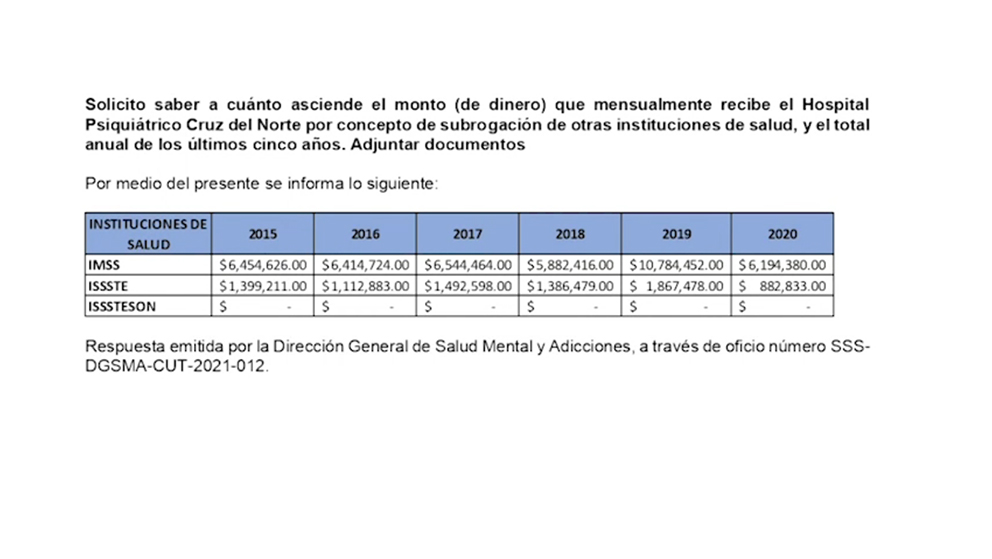
Por ley, cuando hay necesidad de hospitalización psiquiátrica las instituciones de salud pública que no tienen este servicio remiten sus pacientes a donde puedan ser tratados. Es un sistema de subrogación mediante el cual se atiende a pacientes del IMSS, ISSSTE, Hospital Militar, etc.
De acuerdo con los datos obtenidos, de 2015 a 2020 la subrogación generó 50.4 millones de pesos para el Hospital Psiquiátrico, sólo por pacientes del IMSS y del ISSSTE. Esto que significa un promedio de 8.4 millones de pesos por año. También se obtuvieron 2.5 millones de pesos anuales por cuotas de consulta externa.
Pero el hospital no tiene acceso a esos recursos. En conformidad con la ley, el dinero se va a una cuenta “concentradora” en la que se integra lo recaudado por varios servicios públicos (Centros de Salud, DIF, COESPRISSON).
Hubo un tiempo en que se invertía directamente, “pero eso terminó hace por lo menos 30 años”, dice el doctor Duarte Moller.
De lo generado, “hasta un 50 por ciento se podría devolver a Salud Mental, pero esas son decisiones que se toman en la DGA”, argumenta el doctor Tong., “Además, hay unidades de salud que no tienen presupuesto y parte de ese dinero se destina a ellas”.
Para el doctor Santillana, “ni los directivos saben a dónde va ese recurso”.
Un caso especial es el ISSSTESON. Sus conocidos deterioros y quiebra financiera se reflejan también en la subrogación al psiquiátrico: tiene varios años que dejó de pagar, tal es así que, alguna vez, hasta se le negó el servicio. Nuestras peticiones a través de la Plataforma Nacional de Transparencia para saber a cuánto asciende la deuda fueron ignoradas.
Un dato más: hasta hace poco el Hospital General de Sonora mandaba también pacientes por los que pagaba subrogación. Al cambiar de Seguro Popular a INSABI, este nuevo sistema no está obligado a pagar por los pacientes que atienden en el psiquiátrico. Ahora, el 80% de los pacientes internados provienen de ahí.
“Es un esfuerzo increíble”
La Dirección de Salud Mental y Adicciones respondió, por la plataforma de transparencia, que el contrato anual para la alimentación de los pacientes es de 5.68 millones de pesos. Ese monto podría ser suficiente, pero nuestras fuentes manifiestan otra cosa.
“Mis respetos para los cocineros”, confiesa el doctor Alfredo. “No sé cómo se las arreglan para sacar la comida de la semana, a veces tienen que poner dinero de su bolsa, es un esfuerzo increíble”.
A los enfermos les dan tres comidas, pero aún así pasan hambre. Esto debido a que las medicinas producen mucho apetito y no alcanza para comidas entre horas.
De acuerdo con su dicho, la cocina y el comedor están en muy malas condiciones. No hay clima artificial y es sabido que la preparación de alimentos eleva la temperatura. Las mesas y sillas son muy antiguas, todo el edificio está maltrecho y estructuralmente débil.
La limpieza es otro de los aspectos importantes, cuya carencia impacta directamente en la calidad de vida de los internos. Por las características propias del lugar, se requiere personal de limpieza los tres turnos, algo que no hay.
La Dirección asegura que ahora hay suficiente recurso humano para la limpieza, pero el doctor Alfredo cuenta que es muy poco el personal de intendencia, pues vienen y van porque no se sienten cómodos de limpiar las salas de los pacientes. Hay tres o cuatro intendentes por turno y resultan insuficientes para todo el Hospital, pero incluso estos han denunciado problemas de pago.
Por medio de la PNT encontramos un contrato vigente de Servicios de intendencia por un millón 364 mil 363 pesos. Desconocemos el nombre de la empresa contratada, pues ni la Secretaría ni Servicios de Salud respondieron esa petición, a pesar de ser sujetos obligados.
Basura y residuos biológicos, servicios pobres, cobro de ricos
Otros servicios subcontratados son la recolección de basura común, el manejo de los residuos peligrosos biológico infecciosos (RPBI) y la seguridad. Indagamos sobre su funcionamiento y esto fue lo que encontramos.
La Norma Oficial Mexicana NOM-087-ECOLSSA1-2002 enuncia que los RPBI deben estar en contenedores especiales y con etiquetas visibles. La disposición de estos desechos debe realizarse por personal capacitado y con estrictos protocolos de higiene.
Este equipo de investigación visitó algunos espacios dentro del sanatorio y atestiguó que no hay depósitos diferenciados, sólo algunos de color rojo que son usados solamente para las jeringas, pero ninguno tiene las bolsas adecuadas.
“Los botes son comunes, no especializados, lo más grave es que todos los desechos se revuelven, realmente no se pueden cuantificar, todo se va en las mismas bolsas”, dicen los entrevistados.
Tong asegura que la empresa contratada lleva una bitácora, que todo se realiza de acuerdo con la norma y que la basura se coloca en un área especial aislada tipo “jaula”.

Pudimos observar el área aislada en un apartado semi abandonado, cerca de un contenedor de la empresa que dispone de la basura común. Por su aspecto, es dudoso que la “jaula” sea usada con frecuencia para depositar ahí temporalmente los RPBI.
Preguntamos, por transparencia, cuánto paga el psiquiátrico al mes por el manejo de los RPBI. La respuesta fue ambigua: “se maneja precio por kilo de 36.21 variando cada mes dependiendo de la unidad, la cual ampara hasta 45 mil kilos mensuales, dando un aproximado mensual a $1,629,450.00”.
Insistimos en cuánto se genera y paga en específico en esa unidad y obtuvimos las bitácoras de los últimos tres años de la empresa Lavandería Industrial Maypa, S.A. de C.V., de donde se aprecia que el promedio por mes es un manejo de 10 kilos.
Le preguntamos al doctor José Luis Garibaldi Zamora, nuevo director de Salud Mental, quien tampoco tuvo la información, pues dijo que el pago lo hace la Dirección General y es por todas las unidades de la Secretaría de Salud.
El Hospital paga otro contrato por el retiro de la basura común de 36 mil 200 pesos mensuales. A decir del doctor Esteban, ahí mismo también irían los RPBI, lo que convierte a todo el proceso en algo opaco y fuera de norma.
Los médicos también ponen el dedo en la llaga en el tema de seguridad. El personal enviado por la empresa contratada son adultos mayores. Para Esteban, la vigilancia es “una burla”, pues el nosocomio sólo cuenta con un guardia en la entrada, descuidando el resto de las áreas.
Este medio corroboró lo anterior en el sitio. Al platicar con un guardia nos dijo: “me acaban de mandar aquí porque no había nadie”. Aunque Servicios de Salud no respondió nuestra solicitud de información, sabemos por nuestras visitas al hospital que la empresa contratada es Seguridad Privada del Desierto S.A. de C.V.
En el aspecto tecnológico no hay cámaras de video en las entradas, mientras que el personal denuncia que el botón de pánico no sirve. En el Hospital sólo hay dos enfermeros psiquiátricos, es decir, los únicos con los conocimientos necesarios para enfrentar una eventual de crisis con los internos, lo que podría representar otra violación a los derechos de los pacientes, según la Guía Técnica para la Dotación de Recursos Humanos (2003) de la Secretaría de Salud.
La Dirección de Salud Mental asegura que tiene un contrato de seguridad privada por un millón 701 mil 700 pesos por 11 meses de servicio.

«El Retrato de Dorian Gray»
El doctor Duarte cuenta que el hospital recibe ayuda de las acciones del “Voluntariado” de la Secretaría de Salud. El grupo que ha realizado, entre otras, una colecta anual de pañales de niños y adultos para pacientes vulnerables. El mismo Duarte y otros médicos intentaron realizar actividades y gestiones para hacerse de recursos y equipo, pero se encontraron con trabas y el desdén de sus superiores.
A pesar de todas estas condiciones, el hospital está incluido en el Programa Anual de Acreditación 2019 de la Dirección General de Calidad y Educación en Salud de la Secretaría de Salud federal. Sin embargo, los médicos entrevistados insisten en que está bien “pintadito y adornado con piedritas” hacia afuera, pero por dentro en el abandono.
También aseguran que han llevado mobiliario solo para la foto, luego las reubican en otro hospital. “El drenaje tiene 60 años”, advierte Duarte Moller.
Respecto al Reglamento Interno, todos confirmaron su existencia, pero nadie lo pudo proporcionar. Nuestras peticiones hechas a través de la PNT tuvieron como respuesta que era un documento apenas en desarrollo.
En este aspecto, en el papel existen figuras que debieran garantizar la atención adecuada observando las normas, pero ninguna parece funcionar.
Un documento que sí obtuvimos es el Manual de Organización elaborado por el doctor Duarte en 2017, que muestra el funcionamiento y atribuciones del personal. En él se contempla, además, la existencia de Comités Técnicos, mismos que deberían enfocarse en resolver problemáticas concretas (seguridad e higiene, protección civil, etc.).
En el reglamento de los Hospitales Psiquiátricos del Estado de México, por ejemplo, esa figura organizativa es de marcada relevancia, además de contemplar los Comités Ciudadanos de apoyo, que involucran especialistas externos.
El mismo doctor Duarte detuvo el funcionamiento de los Comités porque el personal se distraía de sus funciones prioritarias. Cuando preguntamos al doctor Tong, asegura que los Comités «tienen que existir (sic), si no, no tuviéramos al hospital acreditado”, pero en ningún momento afirmó estar seguro de su existencia.
Otros instrumentos de vigilancia previstos en el Reglamento de los Servicios de Salud son los Órganos de Control y Desarrollo Administrativo —dependientes de la Secretaría de la Contraloría General— y el Comisario Público Ciudadano.
“Existen los Órganos de control, pero no hacen su trabajo, no sé que controlen”, responde Santillana Macedo. La respuesta de Duarte Moller es más sugerente: “puede ser que existan (sic), pero se quedan callados. Muchas cosas no salen a la luz”.
No hay quien audite al psiquiátrico, ni la ASF ni el ISAF han publicado algún informe sobre el mismo, sus condiciones o programas. Los informes de gasto de la Cuenta Pública Estatal no entran a detalle de las Unidades de Salud: cuánto entra y cuánto erogan sigue, en buena medida, en la opacidad.
Quien tiene funcionando al centro es la mayoría de su personal, que pese a los problemas trabaja con dedicación y entrega.
La Especialidad en Psiquiatría es una de las mejores del país, un reconocimiento que le han hecho a los egresados desde 2008, particularmente por lo bien estructurada que está la especialidad, por sus docentes (de las pocas del país donde se pagaba a los maestros), por la buena práctica clínica y por el buen ambiente laboral.
Todos los médicos entrevistados aseguran que el impacto del despojo del terreno tendrá repercusiones a largo plazo y tardará años en recuperarse.
*Este reportaje es parte del Hub de Periodismo de Investigación de la Frontera Norte, un proyecto del International Center for Journalists en alianza con el Border Center for Journalists and Bloggers
Portal periodístico independiente, conformado por una red de periodistas nacionales e internacionales expertos en temas sociales y de derechos humanos.
Ayúdanos a sostener un periodismo ético y responsable, que sirva para construir mejores sociedades. Patrocina una historia y forma parte de nuestra comunidad.
Dona















